EPISODIOS DE
ISQUEMIA CEREBRAL TRANSITORIA
Generalidades
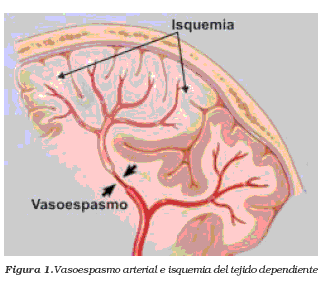
Los episodios de
isquemia cerebral transitoria (TIA) se caracterizan por deficiencia neurológica
a causa de isquemia cerebral focal <24 h (casi siempre <1 a 2 h). Cerca
de 30% de los pacientes con una apoplejía tiene antecedente de episodios de
isquemia cerebral transitoria y una forma importante de prevención es el
tratamiento adecuado de éstos. La incidencia de apoplejías no se relaciona con
el número ni la duración de las crisis individuales, pero aumenta en personas
con hipertensión o diabetes. El riesgo de apoplejía es más alto un mes después
de un cuadro de TIA (sobre todo en las primeras 48 h) y luego disminuye de
forma progresiva.
_ Etiología Una causa notoria de
isquemia cerebral transitoria es la embolización. En muchos pacientes con estos
episodios, hay una fuente evidente en el corazón o alguna arteria mayor
extracraneal que se dirige a la cabeza y los émbolos son a veces visibles en
las arterias de la retina. Además, un fenómeno embólico explica por qué los
episodios separados afectan distintas partes del territorio regado por el mismo
vaso principal.
Las causas cardiacas de episodios isquémicos
embólicos incluyen fibrilación auricular, cardiopatía reumática, valvulopatía
mitral, endocarditis infecciosa, mixoma auricular y trombos murales que
complican un infarto del miocardio. La comunicación interauricular y el agujero
oval persistente posibilitan que los émbolos venosos lleguen al cerebro
(“embolia paradójica”). Una placa ulcerada en una arteria mayor del cerebro
puede servir como fuente de émbolos.
En la circulación anterior, los cambios
ateroescleróticos son más frecuentes en la región de la bifurcación carotídea
extracraneal; estos cambios pueden producir un soplo. En algunos pacientes con
TIA o apoplejías se descubre una hemorragia aguda anterior o reciente en esta
placa ateroesclerótica, lo cual puede tener importancia anatomopatológica. Los
individuos con sida tienen mayor riesgo de TIA o apoplejías.
La TIA puede ser
resultado de anomalías menos frecuentes de los vasos sanguíneos, como displasia
fibromuscular, que afecta sobre todo la porción cervical de la arteria carótida
interna, ateroesclerosis del cayado aórtico, trastornos arteriales
inflamatorios, como la arteritis macrocítica, el lupus eritematoso sistémico,
la poliarteritis y la vasculitis granulomatosa, así como la sífilis
meningovascular. La hipotensión puede causar descenso del flujo sanguíneo
cerebral si hay estenosis notable de alguna arteria extracraneal dirigida al
cerebro, pero ésta es una causa inusual de isquemia cerebral transitoria. Los
orígenes hematológicos de isquemia cerebral transitoria incluyen policitemia,
drepanocitosis y síndromes con aumento de la viscosidad. En pacientes con
arteriopatía cerebral preexistente, la anemia grave también puede propiciar
deficiencias neurológicas focales. El síndrome de robo de la subclavia provoca
isquemia vertebrobasilar transitoria. Los síntomas aparecen cuando existe
estenosis localizada u oclusión de una arteria subclavia proximal al origen de
la arteria vertebral, por lo cual se “roba” la sangre de esta arteria. En
pacientes con TIA vertebrobasilar, el diagnóstico se sugiere por un soplo en la
fosa supraclavicular, la desigualdad en los pulsos radiales y una diferencia de
20 mmHg o más entre la cifra de presión arterial sistólica medida en ambas
extremidades superiores
. _ Manifestaciones clínicas A. Signos y síntomas
Los síntomas de
TIA varían en gran medida entre un paciente y otro; empero, los síntomas de una
persona particular tienden a ser de tipo constante. El inicio es súbito y sin
advertencia y la recuperación casi siempre es rápida, a menudo en unos cuantos
minutos. Si la isquemia se localiza en el territorio de la carótida, los
síntomas frecuentes son debilidad y pesadez de la extremidad superior, la
extremidad inferior o la cara contralaterales, solas o combinadas. También
puede haber entumecimiento o parestesias, como manifestación única del episodio
o en combinación con deficiencia motora. Cuando la arteria oftálmica (la
primera ramificación de la arteria carótida interna) es afectada, se puede
presentar una cegera monocular transitoria (amaurosis fugaz).
Durante una
crisis, la exploración revela en ocasiones debilidad flácida con distribución
piramidal, cambios sensoriales, hiperreflexia o respuesta plantar extensora del
lado afectado, disfasia o cualquier combinación de estas manifestaciones.
Después, la valoración no muestra alteraciones neurológicas, pero la presencia
de un soplo carotídeo o cardiaco puede proporcionar indicios sobre la causa de
los síntomas.
Los episodios
isquémicos vertebrobasilares pueden manifestarse con vértigo, ataxia, diplopía,
disartria, disminución de la agudeza visual o visión borrosa, entumecimiento y
parestesias peribucales, debilidad o alteraciones sensoriales en uno o ambos
lados o en costados alternantes del cuerpo. Estos síntomas pueden presentarse
aislados o combinados. También son posibles episodios de caída por debilidad en
ambas extremidades inferiores, sin cefalea ni pérdida de la conciencia, algunas
veces relacionados con movimientos de la cabeza. La evolución natural de los
episodios es variable. Algunos sujetos tienen una apoplejía mayor después de
unas cuantas crisis transitorias, mientras que otros tienen episodios
frecuentes durante semanas o meses sin sufrir una apoplejía. El riesgo de
apoplejía se incrementa durante los primeros tres meses después de la crisis, en
particular en el primer mes y sobre todo en las primeras 48 h. Los episodios
pueden ocurrir de manera intermitente durante un periodo prolongado, aunque
quizá también se detengan de forma espontánea. En general, la TIA de origen
carotídeo tiene mayor probabilidad de ir seguida por apoplejía en comparación
con la TIA de origen vertebrobasilar. El riesgo de apoplejía es mayor en
individuos >60 años de edad o diabéticos, o después de TIA que dura más de
10 min, e incluyen signos o síntomas de debilidad, alteración del habla o
trastorno de la marcha.
B.
Imagenología
La CT o la MRI
de cráneo permiten descartar la posibilidad de una pequeña hemorragia cerebral
o un tumor que produzca manifestaciones de TIA. Se han perfeccionado varias
técnicas sin penetración corporal, como la ecografía, para estudiar la
circulación cerebral y obtener imágenes de los principales vasos de la cabeza.
La ecografía dúplex de la carótida permite reconocer estenosis significativa de
la arteria carótida interna, pero la arteriografía es todavía un recurso
importante para demostrar el estado del sistema vascular cerebral. La
angiografía por resonancia magnética y la CT pueden revelar estenosis de
grandes vasos, pero son menos sensibles que la arteriografía convencional. De
acuerdo con esto, si los resultados en la CT o MRI son normales, no hay fuente
cardiaca de embolización y la edad y las condiciones generales indican que el
paciente tiene un riesgo quirúrgico adecuado, debe considerarse la
arteriografía carotídea bilateral en la valoración adicional de la isquemia
cerebral transitoria, aunque los resultados de la ecografía ayudan a
seleccionar a los pacientes para el estudio.
C. Estudios de
laboratorio y otros
La valoración
clínica y de laboratorio incluye hipertensión, cardiopatía, trastornos
hematológicos, diabetes, hiperlipidemia y vasculopatía periférica. Asimismo, ha
de abarcar biometría hemática completa y mediciones de glucemia en ayuno,
colesterol sérico y homocisteína, pruebas serológicas para sífilis,
electrocardiogramas (ECG, electrocardiogram) y radiografía torácica. Se
realiza ecocardiografía con contraste de burbuja si es probable que la causa
sea cardiaca y se solicita cultivo hemático cuando se sospecha endocarditis. La
vigilancia Holter está indicada en caso de sospechar un trastorno paroxístico
transitorio del ritmo cardiaco. _
Diagnóstico
diferencial
Por lo general,
las convulsiones focales inducen fenómenos motores o sensoriales anormales,
como movimientos clónicos de las extremidades, parestesias u hormigueo, en
lugar de debilidad o pérdida de la sensibilidad. Los síntomas casi siempre se
extienden (“caminan”) hacia la parte proximal de la extremidad y pueden dar
lugar a una convulsión tonicoclónica generalizada. La migraña típica es fácil
de reconocer por los síntomas premonitorios visuales, seguidos de náusea,
cefalea y fotofobia, pero los casos menos característicos pueden ser difíciles
de diferenciar. La edad y los antecedentes del paciente (incluidos los
antecedentes heredofamiliares) pueden ayudar a la diferenciación. Los sujetos
con migraña han tenido a menudo episodios previos desde la adolescencia y
refieren que otros parientes presentan un trastorno similar. En pacientes
diabéticos tratados con insulina o hipoglucémicos orales, quizás haya defectos neurológicos
focales durante periodos de hipoglucemia.
_ Tratamiento
Debe
considerarse la hospitalización en caso de enfermos atendidos en las primeras
48 h después del primer episodio o con crisis crecientes; síntomas que duran
más de 1 h; estenosis carotídea sintomática o existencia de una fuente cardiaca
conocida de émbolos o estado hipercoagulable. La hospitalización facilita la
intervención oportuna para cualquier recurrencia y la institución rápida de
medidas preventivas secundarias. Cuando la arteriografía revela una estenosis
de consideración (70 a 99% del diámetro luminal), accesible por medios
quirúrgicos en el lado apropiado para los episodios isquémicos carotídeos y
existe además ateroesclerosis relativamente escasa en otras partes del sistema vascular
cerebral, el tratamiento quirúrgico (tromboembolectomía carotídea) reduce el
riesgo de un episodio vascular carotídeo ipsolateral, en particular cuando la
isquemia cerebral transitoria es de inicio reciente (menos de un mes). El
tratamiento quirúrgico no está indicado para las estenosis ligeras (<30%);
sus beneficios no están claros en la estenosis grave en presencia de
ateroesclerosis intracraneal difusa. Véase el capítulo 12 para obtener una
descripción adicional. En individuos con episodios isquémicos carotídeos que no
son elegibles para intervención quirúrgica (y, por tanto, no sometidos a
arteriografía) o en quienes se descubre vasculopatía extensa, debe iniciarse
tratamiento médico. De igual modo, los sujetos con isquemia cerebral
transitoria de origen vertebrobasilar se tratan con fármacos y no se someten a
arteriografía, a menos que haya evidencia clínica de estenosis u oclusión de la
arteria subclavia o carótida. El tratamiento médico se orienta a la prevención
de más crisis y apoplejía. Es necesario suspender el tabaquismo y hay que
tratar de manera apropiada la fuente cardiaca de embolización, hipertensión,
diabetes, hiperlipidemia, arteritis o trastornos hematológicos. Siempre que sea
adecuado, deben promoverse la pérdida de peso y la actividad física regular.
Embolización desde el corazón
Si están indicados los anticoagulantes para el tratamiento de
embolias desde el corazón, éstos deben iniciarse de inmediato, siempre y cuando
no haya contraindicaciones para su utilización. No hay ventaja alguna en
retrasar el tratamiento y el temor frecuente de ocasionar una hemorragia en el
área infartada es infundado, ya que el riesgo de una embolia adicional a la
circulación cerebral es mucho mayor si se demora el anticoagulante. El
tratamiento con la warfarina sódica se introduce en dosis de 5 a 15 mg/día por
vía oral, de acuerdo con el índice internacional normalizado (INR, international
normalized ratio). La warfarina es más eficaz que el ácido acetilsalicílico
para disminuir la incidencia de fenómenos embólicos cardiacos, pero cuando está
contraindicado su uso, este último puede administrarse (325 mg/día) en
pacientes con fibrilación auricular no reumática con el propósito de reducir el
riesgo de apoplejía
.. Episodios no cardioembólicos
En pacientes con cambios ateroescleróticos presumibles o
demostrados mediante angiografía en la circulación cerebral extracraneal o
intracraneal, se prescribe un fármaco antitrombótico. Las plaquetas se adhieren
y se agregan alrededor de la placa ateroesclerótica y liberan diversas
sustancias, incluido el tromboxano A2. El tratamiento con ácido
acetilsalicílico reduce de forma notable la frecuencia de los episodios de TIA
y la incidencia de apoplejía o infarto del miocardio en personas de alto
riesgo. Una dosis diariade 325 mg es suficiente. El ácido acetilsalicílico
puede combinarse con dipiridamol de liberación sostenida (200 mg dos veces al
día) para obtener la prevención óptima de la apoplejía. En pacientes
intolerantes al ácido acetilsalicílico se puede utilizar el clopidogrel (75
mg). Aparentemente, la combinación de clopidogrel con ácido acetilsalicílico no
ofrece mayor beneficio que utilizar dicho ácido solo, si bien esto se ha
seguido estudiando. Los anticoagulantes (es decir, warfarina, con
heparinización temporal hasta alcanzar la dosis óptima de warfarina) no se
recomiendan; no se ha demostrado ventaja sobre el tratamiento antiplaquetario y
se incrementa el riesgo de episodios hemorrágicos adversos graves. La
anastomosis quirúrgica arterial extracraneal-intracraneal casi nunca es útil en
pacientes con episodios isquémicos transitorios con lesiones estenosantes de la
carótida interna distal o de la sección proximal de la arteria cerebral media.
La utilidad de la endarterectomía carotídea se analizó en párrafos anteriores. _
Cuándo referir Todos los
pacientes deben referirse para valoración y tratamiento urgentes a fin de
prevenir una apoplejía. _
Cuándo hospitalizar Todos los
individuos con episodios de isquemia cerebral transitoria aguda o creciente
deben hospitalizarse para valoración y tratamiento urgentes con el propósito de
prevenir la recurrencia o una apoplejía.